登陆查看更多优秀资源帖,与同道便捷交流讨论
您需要 登录 才可以下载或查看,没有帐号?立即注册
x
子宫内膜不典型增生是依然用于上皮性肿瘤浸润前病变的少数诊断之一,在2014年WHO女性生殖器官肿瘤学分类中,其定义为"过度增生的子宫内膜腺体存在细胞异型性,但缺乏明确的浸润证据的各种情况"。显然,这是属于浸润前或所谓癌前病变范畴,理论上讲,子宫内膜上皮内瘤变能够更准确地反映这个阶段的病变属性。但在实际工作中,25%~60%的病例在诊刮术后或诊断1年内发现子宫内膜腺癌,反映出我们诊断依据的形态标准存在缺陷,继续采用子宫内膜不典型增生作为诊断就成为一种无奈的,也是现实的选择。
子宫内膜不典型增生的形态特征
子宫内膜不典型增生诊断的复杂性和难点主要在于:(1)认识子宫内膜不典型增生应该包括哪些形态特征;(2)如何与分化好的子宫内膜腺癌进行鉴别。从理论上来讲,子宫内膜腺体细胞表现形态学上的异型性即为不典型增生。由于子宫内膜腺细胞在雌激素影响下,在正常周期中会表现极为活跃的增生状态,在持续雌激素刺激下可以出现许多和肿瘤情况重叠的形态特征;而在一些分化好的子宫内膜癌中,可能仅表现非常轻微的细胞异型性。因此,对不典型性的判断在主观上难免存在较大差异,这是子宫内膜不典型增生诊断的首要困难。获得肿瘤属性的腺体细胞一旦处于过度生长状态,除了表现各种不同程度的细胞异型性外,还将失去正常的生长方式,必然表现出不同的结构异常。结合腺体结构和细胞学的异型性,比单纯依赖核异型性判断子宫内膜不典型增生具有更好的敏感性和特异性。子宫内膜不典型增生的共性表现为细胞核不同程度的异型性,细胞核形趋于一致,核圆形或卵圆形,泡状核,胞质嗜碱性减弱或红染,少数情况下仅表现核深染。绝大多数情况下,其表现不同的结构异常,最常见的是形成复杂腺体结构,背靠背,间质减少,腺腔内搭桥。进一步增生形成筛孔状结构或共壁(图1-3)。腺体增生单纯表现为密集腺体增生,偶尔形成小巢状半实性或实性结构(图4-6)。腺上皮增生呈指状突起,直至形成丰富的腔内乳头结构(图7-9)。腺腔内大量嗜酸性细胞增生,形成搭桥、乳头、融合,嗜酸性细胞取代腺细胞,直至形成复杂腺体结构或乳头(图10-12)。在伴有大量纤毛细胞增生情况下,上皮内可以伴有大量微囊形成,或同时伴有显著的上皮增生和复杂结构,甚至形成半实性或实性小巢,此时需注意不要误认为"印戒细胞"(图13-15)。
[align=center][align=center][align=center] 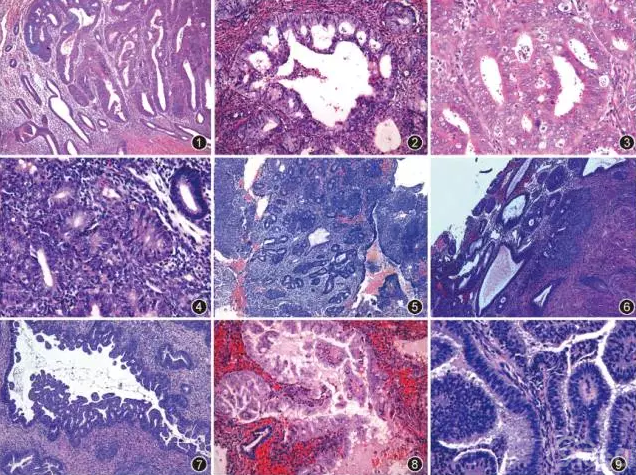 [/align][/align][/align] 图1-9 子宫内膜不典型增生腺体异常结构类型 HE 高倍放大 图1 示复杂性腺体;图2 示筛孔结构;图3 示腺体共壁;图4 示单纯性密集腺体;图5 示半实性腺体;图6 示实性腺体结构;图7 示腺腔内突起;图8 示腺腔内突起和乳头形成;图9 示腺腔内乳头
[align=center][align=center][align=center] 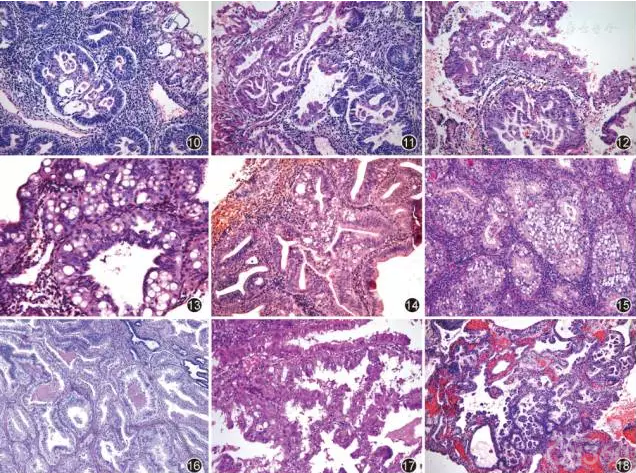 [/align][/align][/align] 图10-18 子宫内膜不典型增生腺体异常结构类型 HE 高倍放大 图10 示腺腔内嗜酸性乳头;图11 示腺体完全被嗜酸细胞取代;图12 示嗜酸性细胞腺体和乳头形成;图13 示腺上皮内微囊形成;图14 示具有微囊的复杂腺体结构;图15 示半实性和实性含微囊的腺体;图16 示伴有核下空泡的不典型腺体;图17 示具有腔缘分泌的不典型腺体;图18 示复杂乳头状黏液上皮增生
上述所有结构异常通常都不会超过半个低倍视野(10倍),腺体周围存在可识别的子宫内膜间质,超出这个范畴就存在膨胀性浸润的可能。事实上,绝大多数子宫内膜样腺癌或其他低级别腺癌主要为膨胀性浸润。在多数分化好的子宫内膜样腺癌中,核异型性程度很低,仅表现结构异常,使得子宫内膜不典型增生和分化好的癌难以区分。Kurman和Norris以子宫切除术后标本是否存在间质浸润为依据,对204份样本进行了分析,符合以下任意1项即判定存在浸润:(1)存在伴有间质反应的不规则腺体;(2)存在筛状结构的融合性腺体取代周围间质;(3)存在广泛的乳头状结构;(4)间质和腺体被大片融合性鳞状化生取代。其中,(2)、(3)需要超过半个低倍视野,即直径超过2.1 mm。他们发现,有17%的子宫内膜癌可能漏诊。此后,其他学者调查发现子宫内膜癌的漏诊率可能达到25%~40%。为了能够更准确地区分不典型增生和内膜癌,Longacre等以术后是否存在肌层浸润为依据,设定了一套腺体结构复杂程度的评价体系,以核多形性及明显核仁为预测肌层浸润的基本评价指标。腺体结构复杂程度评价体系相对复杂,不易掌握,但其基本指导思想对于判断子宫内膜癌无疑是正确的。今天,我们依然缺乏一个能够准确划分不典型增生和癌的"金标准",一方面,低级别子宫内膜癌具有众多的组织学亚型,其结构异常程度和核异型性差别很大;另一方面,不典型增生和子宫内膜癌都不同程度受激素影响,在不同类型、剂量及作用时间情况下,子宫内膜形态改变较大。这些因素进一步加大了鉴别的难度。
孕激素治疗后子宫内膜不典型增生的形态学改变
子宫内膜不典型增生和分化好的子宫内膜癌都对孕激素有良好的反应性,孕激素也广泛用于年轻女性不典型增生的逆转化治疗及早期子宫内膜癌的保守治疗。孕激素对异常增生子宫内膜形态的影响,除与药物本身的剂量和作用时间相关外,还与子宫内膜本身的基础形态有关。在刚刚诊刮后即开始进行的保守性治疗中,刚开始增生的子宫内膜受到高水平孕激素的影响,出现腺体增生抑制和间质蜕膜样反应,并常常伴有腺体桑葚样化生,不要将这种结构误认为筛孔结构。当孕激素直接作用于已经异常增生的子宫内膜组织时,如诊刮后残留病灶或因异常子宫出血而进行治疗等情况下,异常增生的子宫内膜腺体会出现核异型性降低,核分裂象减少,上皮层次变少或单层排列,但腺体的结构异常依然存在,这些结构异常是诊断和鉴别诊断的最重要形态依据。随着孕激素作用于不典型增生内膜的时间和剂量不同,形态结构的改变是多样的。在时间较短或剂量较低时,上皮内出现明显的核下空泡,极为类似早期分泌期子宫内膜(图16);随着作用时间的延长或剂量较大,腺体可出现较为明显的分泌,甚至腔缘分泌现象(图17);某些具有较长孕激素用药史的病例,可在子宫内膜出现复杂的黏液上皮增生(图18)。
子宫内膜不典型增生诊断的临床病理应用
尽管子宫内膜不典型增生和分化好的子宫内膜癌在鉴别诊断上存在困难,但目前仍然是临床选择不同治疗方式的关键依据。不典型增生从开始出现到发生浸润癌必定有一个过程,客观上会存在程度的差别。但这种差别很难用统一的标准区分,因为若依赖腺体结构复杂性判读,会和一些良性的子宫内膜腺体增生及化生等混淆,若依赖核异型程度判读,一些分化好或孕激素作用后的癌其异型性可以很低。并且,子宫内膜腺癌还存在表层和深部组织类型不一致、不同组织亚型间存在差别的情况,即便结合结构异常和核异型程度,也难以统一进行不同程度的区分。因此,对于子宫内膜不典型增生,目前还没有被广泛接受的分级标准。
不能进行统一的分级不代表不需要对不典型程度进行区分。一种情况是,当病灶范围有限,尤其是年轻女性需要保留生育功能时,可以使用"局灶性"、"局部"、"部分"等表示病灶范围的定性描述,防止出现过度处理;另一种情况是,对于更年期、绝经后或较长时间出血的病例,常常由于子宫内膜较薄、样本量偏少而不能准确评估病灶的范围和程度,容易造成诊断不足,可以在不典型增生诊断后,添加如"不除外子宫内膜癌可能"、"可能存在内膜癌风险"等警示性说明。调查表明,带有警示性说明的不典型增生病例,在其后手术中被证实存在内膜癌的概率要明显高于前者。需要特别关注的是,无论在何种情况下,不能将出现高级别核、浆液性细小乳头和形态僵直的腺体,尤其不能将具有腺性分化特征的浆液性癌误认为不典型增生,腺性分化特征的浆液性癌常常不具有复杂腺体结构。
常用的免疫组织化学指标对于区分不典型增生和分化好的内膜样癌作用有限,包括KRAS、PTEN、CTNNB1等表达类型在这两者之间具有非常大的重叠,但p53、雌激素受体、孕激素受体、Ki-67等对防止误诊浆液性癌具有重要意义。近期的一些研究注意到PAX2在不典型增生内膜中可能表达丢失,而在正常间质细胞表达的HAND2可能有助于鉴别不典型增生和子宫内膜癌。它们的真实作用尚有待于更多资料积累和验证。
【本站为非盈利学术交流平台,部分资料来源于网络,如涉及版权问题请及时联系管理员处理;所有文章仅供公益交流,不代表本站立场。欢迎提供素材、资料等,投稿邮箱:tougao@91360.com,一经采纳将给予稿费。】
|